Behandlungsmethoden
Herzkatheter
Unsere Herzkatheterlabore bieten neben der Diagnose von Herz- und Gefäßerkrankungen auch die Möglichkeit für verschiedenste therapeutische Eingriffe. Jährlich führen wir über 2.000 diagnostische Untersuchungen und mehr als 900 therapeutische Eingriffe durch. Aufgrund der in den letzten Jahren erbrachten Leistungszahlen hat die Deutsche Gesellschaft für Kardiologie (DGK) unserer Klinik die Ausbildungsermächtigung für die Zusatzqualifikation „Invasive Kardiologie“ erteilt. Für die Behandlung von Herzinfarkten und Notfallpatienten steht an 365 Tagen im Jahr ein 24h-Bereitschaftsdienst zur Verfügung.
Unsere Diagnostik
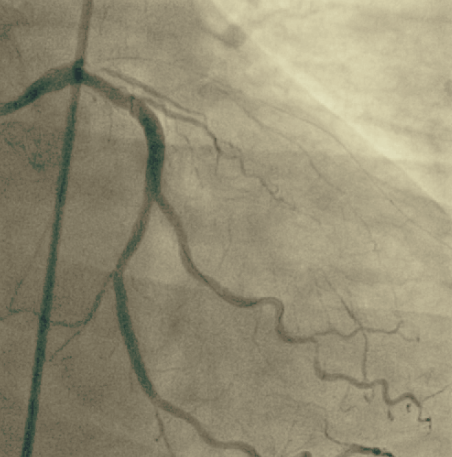
Bei einer Koronaren Herzkrankheit gehört der Linksherzkatheter (Koronarangiographie) zur Standarddiagnostik. Ergänzt wird diese Methode durch die Möglichkeit des intravaskulären Ultraschalls (IVUS) sowie der Druckmessung im Koronargefäß (FFR, iFFR). Als Zugangsweg für diese Verfahren finden individuell für jeden Patienten entweder die Punktion am Handgelenk (transradial) oder die Punktion in der Leiste (transfemoral) Anwendung. Die Punktionen über die Leiste werden in der Regel mit einem Verschlusssystem versorgt, so dass auch in diesem Fall ein Druckverband nur kurze Zeit erforderlich ist. Als weitere diagnostische Verfahren stehen selbstverständlich auch der Rechtsherzkatheter zur erweiterten Diagnostik von Herzklappenerkrankungen oder dem Lungenhochdruck (pulmonale Hypertonie) sowie die Gewinnung von Gewebeproben (Biopsie) bei Herzmuskelerkrankungen zur Verfügung.
Therapie
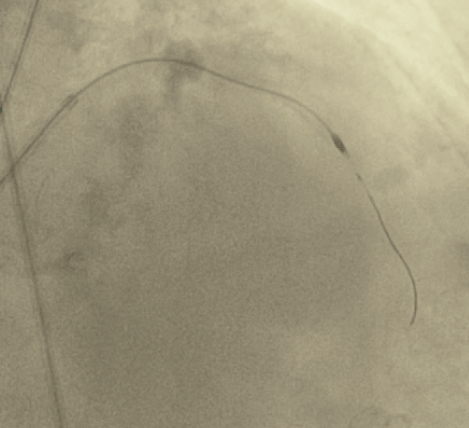
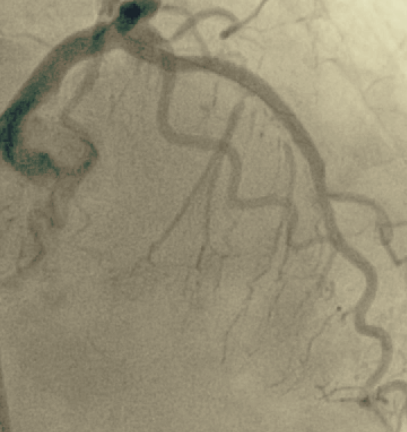
Die wichtigste Therapie der koronaren Herzerkrankung besteht in der Aufweitung verengter Herzkranzgefäße (Ballonangioplastie/PTCA) und der Implantation von Gefäßstützen (Stents). Hierbei kommen zur bestmöglichen Versorgung unserer Patienten medikamentenbeschichtete Stents zum Einsatz. Besonders schwer verkalkte Herzkranzgefäße können auch mit einem kleinen Bohrkopf wieder erweitert werden (Rotablation).
Mehrgefäßerkrankungen
Ein besonderer Schwerpunkt in unserer Klinik liegt auf der Versorgung komplexer Mehrgefäßerkrankungen, einschließlich Hauptstamminterventionen. Darüber hinaus werden aber auch chronisch verschlossenen Gefäße (CTO) rekanalisiert. Auf diese Weise können teilweise Bypass-Operationen vermieden werden.
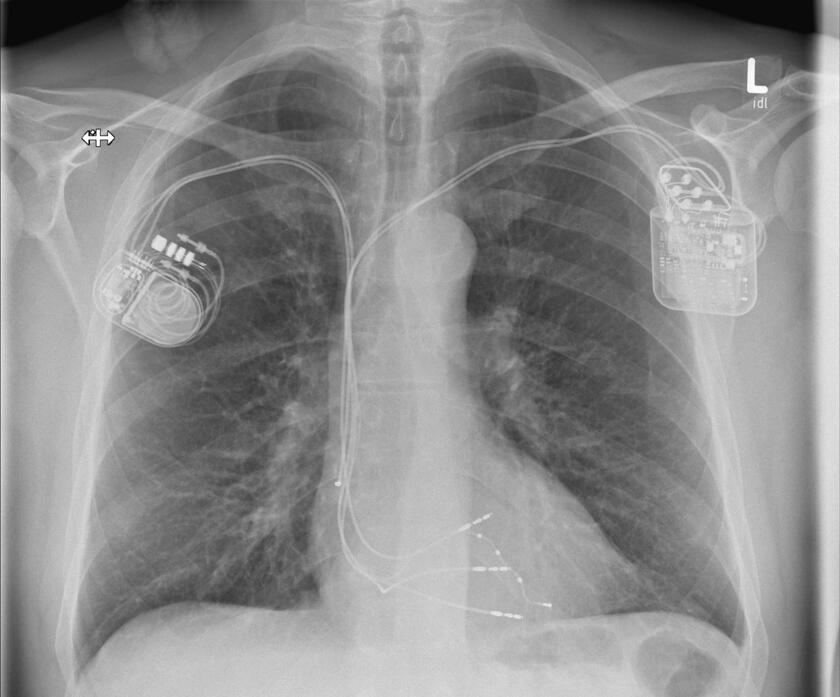
Herzschrittmacher und Defibrillatoren
Herzschrittmacher
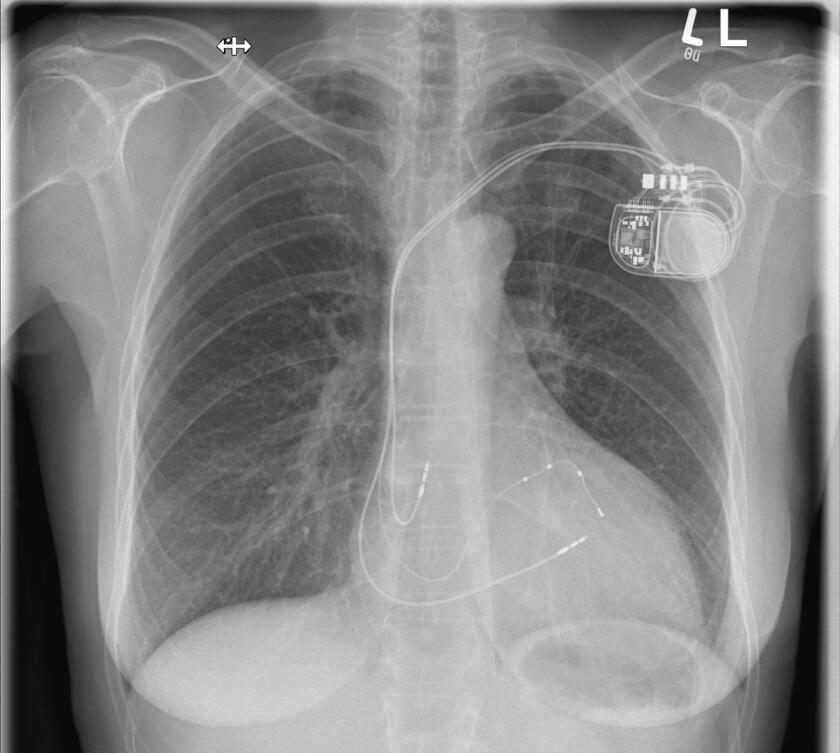
Wenn das Herz zu langsam schlägt, dann spricht man von einer Bradykardie. Diese ist meistens behandlungsbedürftig, denn sie kann zu Ohnmachtsanfällen (Synkopen) und im schlimmsten Fall zu einem Herzstillstand führen. Wenn sich keine behebbare Ursache finden lässt, ist die Implantation eines Herzschrittmachers die Therapie der Wahl. Der Schrittmacher regt den Herzmuskel mit leichten nicht spürbaren elektrischen Impulsen zum regelmäßigen Schlagen an. Der Herzschrittmacher wird in der Regel im Brustbereich unterhalb des Schlüsselbeines eingesetzt. Der kleine Eingriff erfolgt unter lokaler Betäubung während eines kurzen stationären Aufenthaltes oder auch ambulant. In unserer Klinik werden alle gängigen Systeme implantiert. Gerne informieren wir Sie in unserer Sprechstunde über weitere Einzelheiten. Hier erfolgt auf Wunsch auch die Nachsorge der implantierten Geräte (Sprechstunde).
Defibrillator
Die Implantation eines Defibrillators (ICD) erfolgt in der Regel bei einem erhöhten Risiko für gefährliche Herzrhythmusstörungen oder nach einem überlebten plötzlichen Herztod (SCD). Ein elektrischer Schock sorgt beim Auftreten einer entsprechenden Rhythmusstörung dafür, dass ein aus dem Takt geratenes Herz wieder richtig schlägt und die lebensbedrohliche Situation beendet wird. Die allermeisten Defibrillatoren haben zusätzlich die Funktion eines Herzschrittmachers. Ähnlich wie ein Herzschrittmacher wird das ICD-Gerät im Brustbereich unterhalb des Schlüsselbeines unter lokaler Betäubung eingesetzt. In unserer Klinik werden alle gängigen Systeme implantiert. Gerne informieren wir Sie in unserer Sprechstunde über weitere Einzelheiten. Hier erfolgt auf Wunsch auch die Nachsorge der implantierten Geräte (Sprechstunde).
Resynchronisation (CRT)
Bei einer Herzmuskelschwäche pumpt der Herzmuskel häufig nicht mehr synchron. Aus diesem Grund kann es sinnvoll sein, diese „Asynchronie“ durch die Implantation zusätzlicher Stimulationssonden wieder zu beheben. Diese Sonden können die linke Herzkammer, aber auch direkt das Reizleitungssystem stimulieren. Eine solche kardiale Resynchronisationstherapie kann als reine Herzschrittmacherimplantation, aber auch in Kombination mit einem Defibrillator erfolgen. Grundsätzlich läuft die Operation wie die Implantation eines Herzschrittmachers ab, kann jedoch aufgrund der zusätzlichen Sonde(n) etwas länger dauern.
Weitere Geräte
Für Patienten mit einer schweren Herzmuskelschwäche (Herzinsuffizienz) bieten wir darüber hinaus bei entsprechender Indikation auch die Implantation eines Gerätes zur kardialen Kontraktilitätsmodulation (CCM) an.
Darüber hinaus ist es medizinisch sinnvoll, zur Diagnostik von selten auftretenden sowohl bradykarden (langsamen), als auch tachykarden (schnellen) Herzrhythmusstörungen kleine Aufzeichnungsgeräte (Ereignisrekorder) unter die Haut zu implantieren. Diese Geräte zeichnen bis zu ca. drei Jahren den Herzrhythmus auf und ermöglichen so eine sichere Diagnose von Herzrhythmusstörungen. Trotz der klaren wissenschaftlichen Datenlage und entsprechender Empfehlungen der medizinischen Fachgesellschaften, insbesondere bei unklaren Bewußtseinsverlusten (Synkopen) und nach embolischem Schlaganfall unklarer Ursache (ESUS) verweigern die Krankenkassen in der Regel die Kostenübernahme (https://doi.org/10.1007/s12181-018-0297-7). Eine Implantation muss deshalb in jedem Einzelfall bei der jeweiligen Krankenkasse beantragt werden. Gerne versuchen wir, hierbei behilflich zu sein.
Für die Implantation von Herzschrittmachern und allen anderen Geräten stehen uns zwei moderne Herzkatheterlabore zur Verfügung.
Elektrophysiologische Untersuchung
Die Elektrophysiologische Untersuchung (EPU) ist eine spezielle Form der Herzkatheter-Untersuchung, bei der die Diagnostik und Therapie von Herzrhythmusstörungen, wie beispielsweise das Vorhofflimmern im Mittelpunkt stehen.
Diagnostik bei Herzrhythmusstörungen
Bei vermuteten oder bereits festgestellten Herzrhythmusstörungen werden zunächst einfache diagnostische Maßnahmen durchgeführt. Diese erfolgen in der Regel ambulant z.B. durch ein 12-Kanal-EKG oder ein Langzeit-EKG über mindestens 24h (bis 7d). Auch moderne Smart-Watches bieten mittlerweile die Möglichkeit zur Aufzeichnung des Herzrhythmus. Falls diese Diagnostik jedoch nicht ausreicht, um vermutete Rhythmusstörungen zu dokumentieren, kommt eine EPU in Betracht. Wir bieten in unserer Klinik hierfür eine spezielle Indikationssprechstunde an, bei der wir gezielt eine Beratung zu sinnvoller Diagnostik und Therapie von Herzrhythmusstörungen durchführen (Anmeldung telefonisch unter 03931-66 2199).
Die EPU
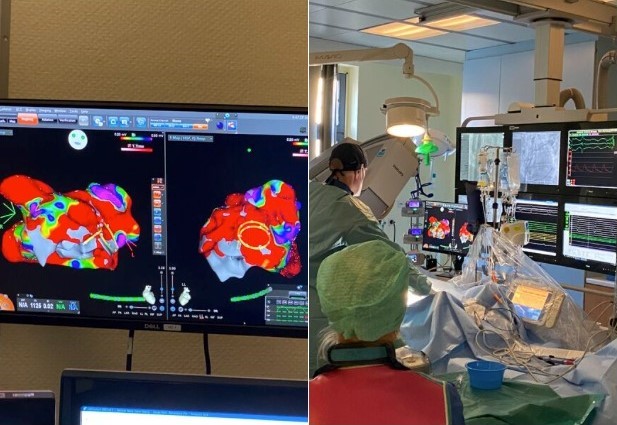
Für die Diagnostik von überwiegend schnellen, aber auch langsamen Herzrhythmusstörungen mittels der EPU steht in unserer Klinik ein modernes Katheterlabor zur Verfügung. Hier können nahezu sämtliche schnellen (tachykarden) Herzrhythmusstörungen (z.B. Vorhofflimmern, Vorhofflattern, paroxysmale SVT, VES und Kammertachykardien) diagnostiziert und behandelt (abladiert) werden. Anwendung finden hierfür sowohl Hochfrequenzstrom (einschließlich eines 3D-Mappingsystems der neuesten Generation), als auch die Cryo-Technik.
Wie läuft die Elektrophysiologische Untersuchung ab?
Während der EPU werden über die Vene in der Leiste dünne Elektrodenkatheter zum Herzen geführt. Dies ist für den Patienten, bis auf einen kleinen „Pieks“ in der Leiste nicht schmerzhaft. An der gewünschten Position kann über die Elektroden ein EKG direkt aus dem Herzen abgeleitet werden. Dieses so genannte „intrakardiale“ EKG hilft dabei, die Herzrhythmusstörungen genauer zu diagnostizieren. Je nach Fragestellung kann zusätzlich auch ein dreidimensionales Bild vom Herzen erstellt werden, in dem der Ablauf der Herzrhythmusstörung genau abgebildet wird. Bleiben die Rhythmusstörungen während der Untersuchung aus, kann der Arzt sie über elektrische Impulse aus dem Elektrodenkatheter auch selbst auslösen.
Welche Risiken gibt es?
Bei Eingriffen mit Kathetern können sich kleine Blutungen in der Leiste ereignen. Schwerwiegendere Komplikationen treten bei der EPU aber äußerst selten auf. Herzrhythmusstörungen, die während der Untersuchung vom Arzt ausgelöst werden, verschwinden in der Regel von selbst oder werden noch während der Untersuchung wieder beendet.
Ablation
Lassen sich schnelle Herzrhythmusstörungen trotz der Einnahme von Medikamenten nicht beheben, werden sie mit einer sogenannten „Ablation“ behandelt, damit das Herz wieder normal schlägt. Gerade bei jüngeren Patienten kann die Ablation aber auch die Therapie der ersten Wahl sein, um eine dauerhafte Therapie mit Rhythmusmedikamenten zu vermeiden.
So funktioniert die Ablation
Bei der Ablation werden krankhafte Erregungsherde oder Leitungsbahnen am Herzen mithilfe von Hochfrequenzstrom (Wärme) oder Cryo-Energie (Kälte) verödet. Das bedeutet, dass elektrische Erregungen, die den normalen Herzrhythmus stören, dauerhaft unterbunden werden, damit das Herz wieder normal schlägt. Der Ablauf der Untersuchung ähnelt der EPU (LINK zur EPU), jedoch finden die meisten Ablationen unter tiefer Sedierung statt. Das bedeutet, dass die Patienten schlafen, aber selbst atmen und so von der eigentlichen Behandlung nichts mitbekommen.
Welche Risiken gibt es?
Bei Eingriffen mit Kathetern können sich kleine Blutungen in der Leiste ereignen. Schwerwiegendere Komplikationen treten sehr selten auf und richten sich nach der Art der Ablation. Zur Vermeidung von Komplikationen und deren sicherem Management ist es wichtig, dass bei einer Ablation klar strukturierte Abläufe existieren. In unserer Klinik sind diese Abläufe in sogenannten „SOP“ (Standard Operating Protokolls) festgelegt, die den Vorgaben der Deutschen Gesellschaft für Kardiologie (DGK) entsprechen.
Vorhofflimmern
Die häufigste Herzrhythmusstörung im Erwachsenenalter ist das Vorhofflimmern. Im Vergleich zur medikamentösen Therapie, mit der lediglich einem knappen Drittel der Betroffenen dauerhaft geholfen werden kann, liegen hier in Abhängigkeit vom Alter der Patienten und den bereits bestehenden Veränderungen im linken Vorhof die Erfolgsraten bei bis zu 80 Prozent. Für die Behandlung des Vorhofflimmerns stehen in unsere Klinik sowohl die Kältetechnik (Cryo-Ballon), als auch Hochfrequenzstrom mit einem modernen 3D-Mappingsystem (CARTO3) zur Verfügung. Die Auswahl des jeweiligen Verfahrens erfolgt individuell für jeden Patienten und richtet sich nach klinischen und therapeutischen Kriterien. Soweit medizinisch sinnvoll, kann aber auch der Patientenwunsch Berücksichtigung finden
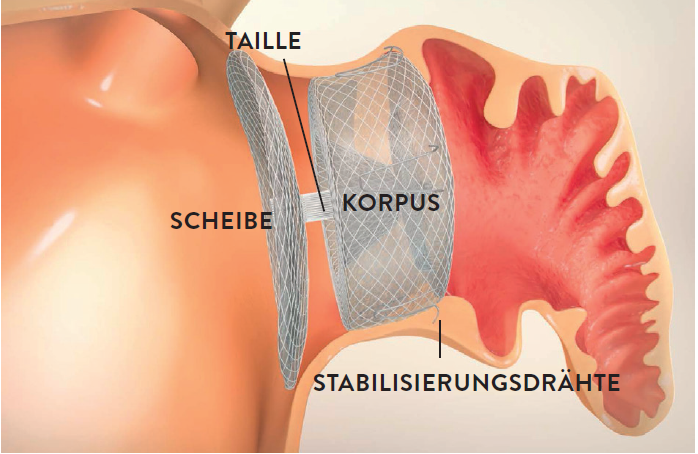
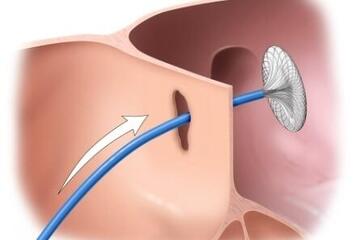
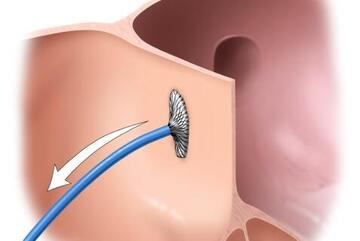
Interventioneller Verschluss vom linken Vorhofohr (LAA-Occluder) und Defekten der Vorhofseptumscheidewand (PFO-/ASD-Occluder)
Für Patienten mit Vorhofflimmern führen wir zur Vorbeugung eines Schlaganfalles den interventionellen Verschluss des Vorhofohres durch (LAA-Occluder). Dieses Verfahren ist vor allem für Patienten geeignet, für die eine Kontraindikation zur medikamentösen Blutgerinnungshemmung als Standardtherapie zur Schlaganfallprophylaxe aufgrund eines hohen Blutungsrisikos besteht.
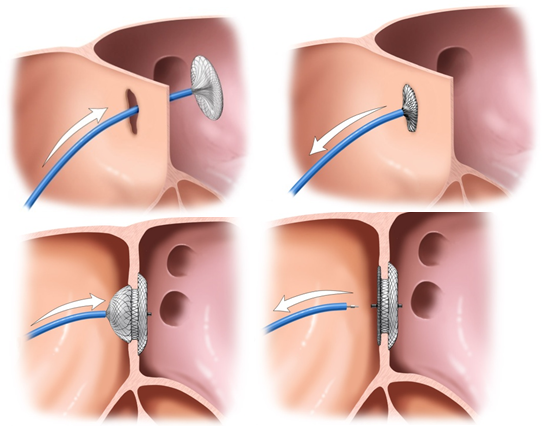
Wie laufen die Eingriffe ab?
Für beide Verfahren erfolgt der Zugang über eine Venen in der rechten Leiste. Dies ist für die Patienten bis auf einen kleinen „Pieks“ in der Leiste nicht schmerzhaft. Zusätzlich erfolgt eine tiefe Sedierung, weil die Occluder unter genauer Ultraschallkontrolle von der Speiseröhre aus (Schluckecho, TEE) platziert werden. Im Anschluss wird für wenige Stunden ein leichter Druckverband angelegt. Die Entlassung ist meistens bereits am Folgetag möglich.
Welche Risiken gibt es?
Bei Eingriffen mit Kathetern können sich kleine Blutungen in der Leiste ereignen. Schwerwiegendere Komplikationen, wie eine Verletzung des Herzens oder ein Schlaganfall treten jedoch äußerst selten auf.
Ablauf PFO-Occluder
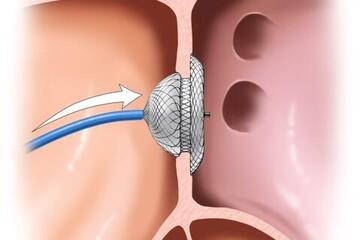
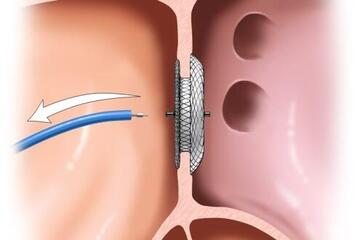
Interventionelle Behandlung einer Mitraklappeninsuffizienz (MitraClip) und einer Trikuspidalklappeninsuffizienz (TriClip)
Die Insuffizienz (Undichtigkeit) der AV-Klappen ist insbesondere bei älteren Patienten ein relativ häufiger Herzklappenfehler und äußert sich meist durch Luftnot bei Belastung und Wassereinlagerungen in den Beinen (Ödeme). Unterschieden werden primäre (degenerativ – die Klappen sind direkt z.B. nach Entzündung oder durch Verkalkung verändert) und sekundäre (funktionell – die eigentliche Klappe ist intakt, schließt aber durch Vergrößerung der Herzvorhöfe oder Herzkammern nicht mehr richtig) Insuffizienzen. Die jeweilige Behandlungsstrategie ist grundlegend unterschiedlich. Dies betrifft unter anderem die Bedeutung und Dauer einer zunächst medikamentösen Therapie und die Frage nach chirurgischem Ersatz oder Rekonstruktion einer undichten Herzklappe (Herz-OP) oder aber die katheterinterventionelle Reparatur der undichten Klappe mittels eines Clipverfahrens, bei dem die undichten Klappensegel wieder zusammengezogen werden. Im letzten Jahrzehnt hat sich diese kathetergestützte Therapie besonders dynamisch entwickelt. So werden mittlerweile mehr Mitralklappen mit einem katheterinterventionellen Verfahren behandelt als mittels Herzchirurgie.
In unserer Abteilung führen wir bereits seit 2016 die interventionelle Therapie der Mitralklappe (MitraClip) durch. Aufgrund der hohen Qualitätsstandards bei der Durchführung der Prozedur wurde das Johanniter-Krankenhaus Stendal durch die Deutsche Gesellschaft für Kardiologie (DGK) als „Mitralklappenzentrum“ zertifiziert.
Darüber hinaus versorgen wir auch hochgradige Insuffizienzen der Trikuspidalklappe interventionell mittels TriClip-Verfahren.
Wie laufen die Eingriffe ab?
Beide Verfahren erfolgen im Katheterlabor unter Narkose, so dass die Prozeduren für unsere Patienten weitgehend schmerzfrei ablaufen. Als Zugangsweg wird eine Vene in der rechten Leiste punktiert, über die der Katheter bis zum Herzen eingeführt wird. Für den MitraClip wird über diesen Weg zunächst die Vorhofscheidewand punktiert, um in den linken Vorhof zu gelangen. Für beide Verfahren gilt wiederum, das der Clip (teils auch mehr als ein Clip) unter genauer Ultraschallkontrolle von der Speiseröhre aus (Schluckecho, TEE) platziert werden. Im Anschluss wird für wenige Stunden ein leichter Druckverband in der Leiste angelegt. Die Entlassung ist meistens bereits nach zwei Tagen Krankenhausaufenthalt möglich.
Welche Risiken gibt es?
Bei Eingriffen mit Kathetern können sich kleine Blutungen in der Leiste ereignen. Schwerwiegendere Komplikationen, wie eine Verletzung des Herzens oder ein Schlaganfall treten jedoch äußerst selten auf. Grundsätzlich sind die Katheterverfahren besonders gut für Patienten geeignet, die aufgrund ihres Alters oder der Begleiterkrankungen für eine Herz-OP nicht mehr in Frage kommen. Die Entscheidung hierüber wird in unserem Herz-Team für jeden individuellen Patienten gemeinsam mit einem Herzchirurgen getroffen.